Take home message
- PCPはHIV患者と非HIVの免疫抑制患者(non-HIV)に分けられる
- HIV患者はCD4+リンパ球<200で、non-HIVはステロイド・免疫抑制剤の使用者、血液腫瘍、臓器移植患者などで発症リスクが上がる
- 乾性咳嗽、呼吸困難、発熱を主症状とするが、HIVでは数日〜数週での亜急性発症、non-HIVでは数日の急性発症とスピード感が異なる
- CTではHIVでもnon-HIVでも肺門部有意の両側びまん性すりガラス影を特徴とする
- 培養検査はできないため、顕微鏡検査、PCR、β-D グルカンで診断する
- 治療・予防ともに第一選択はST合剤
- 中等症以上のHIV PCPにはステロイドを併用した方がよいが、non-HIVでは効果は不明
はじめに
・PCPは、真菌の一種であるPneumocystis jirovecii により発症する肺炎
・基本的に免疫不全者に発症する日和見感染症
・HIV患者に発症するPCPと非HIV患者(non-HIV)の免疫不全患者に発症するPCPに分けられる
これらの2つは臨床的特徴が異なるため分けて考えることが重要です。
疫学/リスク
・抗レトロウイルス療法(ART)の導入により、non-HIVのPCPが増えてきている
・HIV患者のPCPの >90%は、CD4+T細胞 <200で発症する
<non-HIVでリスクの高い患者>
・臓器移植
・血液腫瘍
・化学療法(特にステロイド、シクロフォスファミド、メトトレキサート、ビンクリスチン、シタラビン、フルダラビン、テモゾロミド、リツキシマブ、アレムツマブ、イブルチニブ、イデラリシブ)
・自己免疫疾患(結節性多発動脈炎、多発血管炎性肉芽腫症、皮膚筋炎/多発筋炎、関節リウマチの間質性肺炎)
・免疫抑制剤(長期間の中等量〜高用量のステロイド、シクロフォスファミド、リツキシマブ、アレムツマブ、TNFα阻害薬)
臨床的特徴
HIV
・労作性呼吸困難、乾性咳嗽、発熱/微熱を3徴とする
・口腔カンジダや体重減少を伴う
non-HIV
・発熱、呼吸困難、乾性咳嗽を主症状とする
・低酸素血症、呼吸不全の頻度がHIVより多い
・呼吸困難、咳嗽の頻度はHIVより少ない
・LDH上昇はHIVより少ない
HIV
・亜急性の発症(数日〜数週での発症)
・長期間の安定した状態の後に突然悪化することがある
non-HIV
・急性発症し、急速に進行する(数日の経過)
・non HIV患者の方が死亡率が高い(35-50%)
共通
・両側性のすりガラス影(肺門部、びまん性 and/or モザイクパターン)
HIV
・AIDSに関連した様々なサイズ、形の薄い壁の嚢胞性病変
non-HIV
・典型的には広範囲に広がるすりガラス影
・嚢胞性病変はより少ない
・結節、浸潤影、胸水はより多い
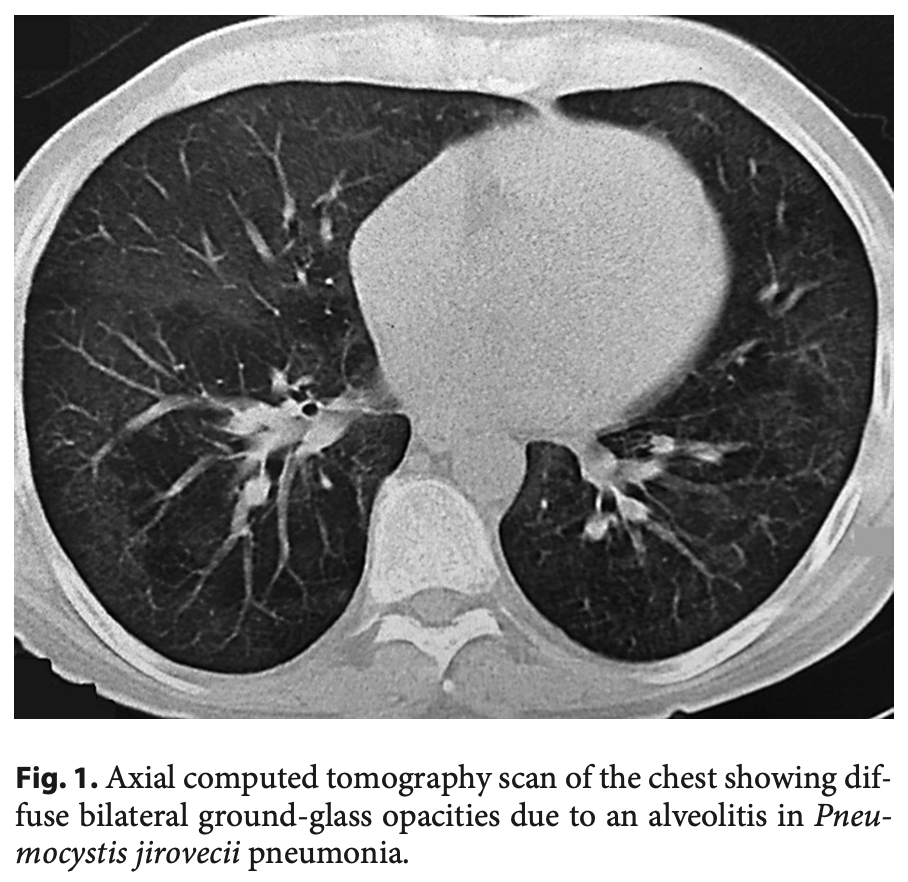
診断
顕微鏡検査(検体:誘発喀痰、BALF)
メリット
・従来の染色は基本的に利用可能で、安価
・免疫蛍光法は従来の染色より優れる
デメリット
・感度が55-90%とばらつきがある
・non-HIVではさらに感度が低下
・偽陰性を考慮する必要がある
PCR(検体:誘発喀痰、BALF)
メリット
・顕微鏡検査よりも高感度
・定量的PCRでは、感度94-99%、特異度89-91%
デメリット
・偽陽性を考慮する必要がある(コンタミネーションや保菌)
・臨床的cut off値が検証されていない
BDG(β-D グルカン)(検体:血清、BALF)
メリット
・陰性適中率が高い(除外に有用)
デメリット
・多くの真菌で上昇するため非特異的
・BDGが陽性であった場合は追加の検査を行う必要がある
up to dateでの記載
・295人を対象とした研究では、BDGのcut off 31.1 pg/mLとすると感度92%、特異度86%であった
・400人以上を対象とした研究では、BDGのcut off 80 pg/mLで感度70%、特異度81%であり、≧ 200pg/mLとすると特異度100%であった
可能なら気管支鏡検査でBALF(気管支肺胞洗浄液)を採取した方がよいようです。
理由としては、
①診断能が上がること
②他の疾患との鑑別や合併感染の評価のため(特に結核、ヒストプラズマ、CMVなど)
Pneumocystis jiroveciiは培養ができないため、以下の検査を使用します。
治療
・ST合剤 TMPとして 15-20mg/kg/日 3-4回に分割投与
(中等症以上では静注で開始し、臨床的改善を認めたら内服に変更)
・アトバコン 750mg 内服 1日2回
・ペンタミジン 4mg/kg 静注 1日1回
追加治療(HIV患者でのみ検証されているためnon-HIVでは効果は不明)
・プレドニゾロン 40mg 1日2回 day1-5 → 40mg 1日1回 day6-10 → 20mg/日 11-21日
※中等症〜重症PCPに使用:PaO2 < 70mmHg(室内気)or AaDO2 ≧ 35mmHg
治療期間
いずれも最低21日間
・PCPが疑われる場合は診断を待たずに速やかに治療を開始すべき
・ST合剤が第一選択薬ですが、アトバコンも同等の効果(他の薬剤はやや劣る)
・治療開始後4-8日で症状の増悪が生じる可能性がある(肺にいる菌が破壊されて炎症が生じるため)
・HIV患者のPCPの場合は、治療開始72時間以内の早期にステロイドの併用をした方がよいが、non-HIVでは不明
◯新規にHIV感染と診断されたPCP患者
・ARTを可能な限り速やかに開始する
・RCTでは、速やかにARTを開始した方が有害事象やウイルス学的反応の消失の増加なく、AIDSへの進行や死亡率が少なかったという結果がある
・PCP関連のIRIS(免疫再構築症候群)の発症リスクは低い
◯non-HIVのPCP患者における免疫抑制剤
・PCP治療では、薬物相互作用が多いため、全ての薬剤を再考する必要がある
・ST合剤が第一選択薬であり、メトトレキサートは副作用を増加させる可能性があり避けるべき
・可能であれば免疫抑制剤は減量、中止すべきだが、原病の病勢次第であり、患者毎に決める
予防
◯予防を開始するとき
同種幹細胞移植と自家造血幹細胞移植
・少なくとも生着後6ヶ月間、免疫抑制が継続中のとき
固形臓器移植患者
・移植後少なくとも6-12ヶ月間
・肺移植や小腸移植、CMV感染などではそれ以上を考慮
血液腫瘍患者
・ステロイド使用(PSL換算 20mg/日以上)を1ヶ月間以上、もしくは、他の免疫抑制剤併用する場合
・PCP既往がある場合は二次予防としてPCP予防を行う
ANCA関連血管炎
・シクロフォスファミドを使用している患者
その他予防を考慮すべきとき
・高齢者や併存肺疾患とステロイド(PSL換算 ≧ 15-20mg/日)を長期間 or 他の免疫抑制剤を併用(TNFα阻害薬など)しているとき
・原発性免疫不全症の患者
up to dateでの一般的な推奨としては、
PSL換算で20mg/日以上毎日、1ヶ月以上、かつ、他の免疫抑制の要素(血液腫瘍や免疫抑制剤の併用)
・ST合剤 1錠(TMPとして80mg)もしくは、ST合剤 2錠(TMPとして160mg)3回/週
・アトバコン 1500mg 1日1回
・ペンタミジン吸入:300mgを6mLの水に溶かして1-2回/月
参考文献
Crit Care. 2023;27:323.(PMID: 37620828)
Respiration. 2018;96:52-65.(PMID: 29635251)
N Engl J Med. 2004;350:2487-98.(PMID: 15190141)
up to date(2023/10/3閲覧)
コメント